Als wij presentaties geven over foetale groeirestrictie merken we vaak aan de vragen dat verloskundig zorgverleners graag simpele handvatten krijgen over foetale groei restrictie. Wat moet ik wanneer doen? Helaas is foetale groeirestrictie geen makkelijke aandoening omdat het een heterogeen en breed probleem is met soms milde en soms zeer ernstige gevolgen. Om die reden is het niet zo makkelijk alle nuances helemaal te doorgronden. Ons onderzoek en onderwijs is erop gericht zoveel mogelijk duidelijk te maken dat het geen ‘zwart-wit’ aandoening is, en hoe u het verstandigste alle onderzoeken kunt wegen om met het ‘grijs’ om te gaan.
We geven in samenwerking met SCEM regelmatig online avond-webinars en dagsymposia, laat onderin bij het contactformulier informatie achter als u op de hoogte wilt worden van nieuwe data. Ook werken we mee aan podcasts, zoals deze van het Verloskundig Baken.
Onder ‘lees meer’ vindt u een uitgebreide uitleg van onze visie op foetale groeirestrictie.
Onze visie
Eerst definiëren we in het kort wat het mechanisme is:
- De kern van het probleem zit in de functie van de placenta. De placenta is in het eerste trimester aangelegd door de baby (eigenlijk dus niet een moederkoek maar een kindkoek) en heeft een metabole en respiratoire uitwisselingsfunctie. In het begin van de zwangerschap is de metabole uitwisseling in kwantitatieve zin het belangrijkste maar als de foetus tegen het einde van de zwangerschap groter wordt, wordt de respiratoire functie, de ademhaling, steeds belangrijker. Foetale grootte is het effect van de metabole functie in de achterliggende periode. Stoornissen in de respiratoire functie leiden uiteindelijk tot chronische en/of acute hypoxie en dát is het proces dat leidt tot de belangrijkste risico’s: overlijden voor de geboorte, of foetale nood tijdens de geboorte.
- Placenta-insufficiëntie is het onderliggende mechanisme van FGR en kan ontstaan om verschillende redenen.
- De meest voorkomende laesie, vooral bij placenta-insufficiëntie relatief vroeg in de zwangerschap, is maternale vasculaire malperfusie (MVM). Hierbij is de aanleg in het eerste trimester (de ‘innesteling’) onvoldoende diep in myometrium hetgeen gaande de zwangerschap leidt tot problemen.
- Er zijn diverse andere laesies zoals infectieuze en inflammatoire laesies en uitrijpingsstoornissen, die vooral in de late zwangerschap leiden tot placenta-insufficiëntie.
- Placenta-insufficiëntie heeft als eerste gevolg dat de foetale groei beperkt wordt door de metabole beperkingen. Vervolgens wordt de foetus bij verergerende insufficiëntie bedreigd door chronische of acute hypoxie, zuurstofgebrek, hetgeen als ergste uitkomst sterfte heeft. Ook foetale nood tijdens de baring is hier een uiting van. Bij de overlevende kinderen zijn er sterke relaties met vertraagde neurologische ontwikkeling op lange termijn en een verhoogd risico op het ontwikkelen van cardiovasculaire ziekte op volwassen leeftijd.
- In het tweede trimester en begin van het derde trimester, wanneer de metabole behoeftes al veel groter zijn dan in het eerste trimester (een foetus groeit rond 28 weken ongeveer 15% van hun lichaamsgewicht per week!) gaat de groeibeperking meestal weken vooruit op het moment van de hypoxie. Echter, in de a terme periode is dit interval veel korter en hoeft de baby dus niet zoveel in groei beperkt te lijken voor er een vitaal probleem optreedt.
Om het beeld nog verder te compliceren is in de a terme periode een ‘beetje’ placenta-insufficiëntie onderdeel van het normale spectrum van placenta-aanleg en placentafunctie. Dat is ook terug te zien in de normale foetale groeicurve die afvlakt tegen het einde van de zwangerschap. Alleen hebben de extremen in het spectrum soms grote gevolgen! Maar er is dus niet een gouden standaard van de diagnose, ook niet achteraf in de placenta.
Foetale groeirestrictie (FGR) definiëren wij als het niet bereiken van het intrinsieke groeipotentieel van de foetus, veroorzaakt door placenta-insufficiëntie. Omdat dit niet per se in de foetale groei tot uiting komt, is de term Placenta Insufficiëntie Syndroom eigenlijk beter, maar deze term is (nog) niet ingeburgerd.
Het voornaamste probleem is dat er niet een eenduidige test is die duidelijk laat zien dat er wel of niet een probleem met de placenta-functie is. Foetussen met FGR vroeg in de zwangerschap tonen vaak duidelijk de verschijnselen die erop duiden dat de placenta niet goed functioneert: de foetus is klein en heeft afwijkende Dopplers van aa uterinae, a umbilicalis, en a cerebri media. Verder heeft de moeder vaak pre-eclampsie. Bij foetussen met FGR laat in de zwangerschap kan het klinisch beeld veel onduidelijker zijn en kunnen de metingen (inclusief de foetale grootte) normaal zijn, terwijl er toch een verhoogd risico is op slechte uitkomsten door placenta-insufficiëntie.
Van oudsher werd vaak – omdat we niks beter hadden – de definitie Small for Gestational Age (SGA) gebruikt om FGR te diagnosticeren. Meestal waren dit dan de 10% kleinste kinderen als afkap-waarde (onder de 10epercentiel). Het voordeel hiervan is evident: SGA is makkelijk toe te passen: als we een geschat gewicht en een referentiegrafiek hebben op basis waarvan we de normaal definiëren weten we welk kind afwijkend is en welk kind niet. Echter, hoewel er overlap is tussen SGA en FGR zijn ze in essentie niet hetzelfde.
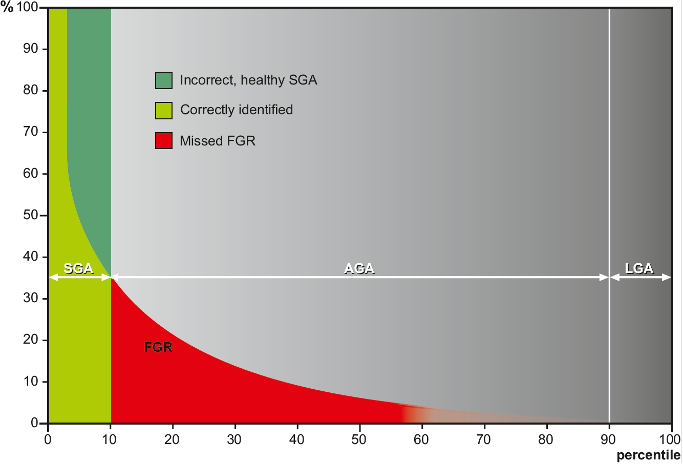
Kleine foetussen kunnen precies zo groot zijn als hun genetisch potentieel; en kinderen van normale grootte kunnen kleiner zijn dan hun optimum en dus toch bedreigd zijn door placenta-insufficiëntie. Toch: foetale grootte zegt wél wat: hoe hoger de percentiel van de baby hoe kleiner de kans dat FGR speelt en de foetus dus risico’s loopt. Maar: er is niet 1 afkappunt waar een duidelijk onderscheid ligt. Het optimum op populatieniveau ligt ergens rond de 75e-85e percentiel.
Voor een betere beoordeling van foetale groei restrictie is dus meer nodig dan foetale grootte alleen. In 2016 hebben wij (met de hulp van onze internationale samenwerkingspartners) deze kennis in consensus kunnen vastleggen in de nieuwe internationale definitie die inmiddels alom geaccepteerd en ingevoerd is, tot aan de ISUOG en FIGO richtlijnen aan toe. Het is dan wel belangrijk om ons te realiseren dat de diagnose FGR een syndroom-diagnose en dat het geen gouden standaard is, maar een (betere) benadering van de werkelijkheid (het ‘grijs’). En: eenmaal de diagnose gesteld betekent dat nog niet dat we ook al precies weten wat we er mee moeten doen…
In de afgelopen decennia zijn meerdere (kandidaat) markers gevonden naast grootte van de foetus, in te delen in echo markers en bio markers, die extra info kunnen geven over het risico op slechte uitkomsten.
- Echo markers: De bekendste zijn het door de percentiellijnen kruisen (‘crossing the centiles’) bij opeenvolgende metingen van foetale grootte en Dopplermetingen van de a umbilicalis en a cerebri media.
- Biomarkers: de associaties tussen FGR en biomarkers als sFlt en PlGF wordt steeds beter onderzocht maar in de praktijk nog niet toegepast buiten studieverband. Binnen enkele jaren zou dit een bredere toepassing kunne krijgen. Andere biomarkers zijn ook nog in onderzoek.
De behandeling
Als we eenmaal hebben vastgesteld dat de zwangerschap wordt gecompliceerd door FGR bestaat ons beleid uit monitoring van de foetale conditie en nastreven van de baring als de risico’s van geboren worden kleiner worden dan van zwanger blijven. Een belangrijke factor die daarbij van belang is, is foetale rijping (maturatie). Er is een continue belangenverstrengeling tussen rijping en grootte/hypoxie in het klinische beleid. Als verloskundig zorgverlener is de angst voor een foetale sterfte vaak doorslaggevend om een kind eerder geboren te laten worden. Een belangrijk deel van de indicatiestelling is gebaseerd op klinische ervaring en de informatie hierover uit de lopende klinische studies is erg nodig!
Toekomst
We ontwikkelen -naar analogie van de screening op down syndroom- een risicopredictie model waarin de diverse markers die een graduele relatie hebben met placenta-insufficiëntie ook gradueel zijn opgenomen.
- Foetale grootte (gradueel, dus niet alleen onder p10)
- Intervalgroei
- Dopplerechografie a umbilicalis, a cerebri media, aa uterinae
- Serum biomarkers PlGF, sFlt, nieuwe kandidaten
Zo hopen we foetale groeirestrictie beter te kunnen vaststellen.
In de lopende zorgevaluaties DRIGITAT en CEPRA verzamelen we al deze parameters, inclusief bloed voor onderzoek naar de diagnostische waarde van bekende en nog te ontdekken biomarkers. Daarmee bieden beide klinische datasets een platform om – na het beantwoorden van de originele onderzoeksvraag – toe te werken naar zo’n risicopredictiemodel.
Wessel en Sanne waren begin 2023 te gast in de informatieve podcast serie van het Verloskundig Baken. In deze podcast praten Myrna Knol en Kirsten Schatorje-Kok met gasten over vernieuwende onderwerpen binnen de geboortezorg om zorgverleners binnen de geboortezorg te inspireren.
In deze aflevering waren wij te gast om te praten over de huidige kennis over ‘de kleine baby’. Wanneer is een kleine baby gewoon klein en wanneer is een kleine baby te klein? Dat is natuurlijk de essentiële vraag en een inschatting die je moet maken op de informatie die er beschikbaar is. Hoe weeg je die informatie? En welke informatie is relevant?
Wij waren er heel tevreden over! De podcast is hier te beluisteren. Veel luisterplezier!
Podcast Verloskundig Baken

Wij bieden – in samenwerking met SCEM, de expert in leren en verbinden – geaccrediteerde nascholingen en webinars aan. De laatste op 3 December 2024 Foetale Groeirestrictie Anno 2022!
Alle inkomsten (na aftrek van organisatiekosten), die wij hiermee genereren komen 1:1 & rechtstreeks ten goede aan ons onderzoek!
Doelgroep: Verloskundigen, gynaecologen, echoscopisten, kinderartsen, neonatologen en verloskundig geïnteresseerde huisartsen.
Ons avondwebinars en dagsymposiums worden goed gewaardeerd! Een paar citaten: ‘Fijne afwisseling tussen sprekers en alle vragen aan bod’, ‘Superduidelijke uitleg over de pathofysiologie. Leuk!’, ‘Genuanceerd verhaal over Dopplers!’ ‘Fijn dat er tijd werd genomen om vragen te beantwoorden’. We proberen een ontspannen, interactieve sfeer neer te zetten met goede inhoud, ook met gastsprekers.
We plannen in 2025 weer een avondwebinar en een dagsymposium. Doel is om dit alledaagse onderwerp te bespreken vanuit diverse gezichtspunten met zoveel mogelijk praktische handvatten. En het dagsymposium altijd met een aansprekende internationale spreker.
Hoe ga je als zorgverlener om met de onzekerheden van de diagnose, de zorg om slechte uitkomsten, het gevaar van overbehandeling? En hoe implementeer je de richtlijnen in de praktijk? Hoe ervaren patiënten de onzekerheden en hoe leg je die ene patiënt uit wat er speelt?
Hou de SCEM website en aankondigingen in de gaten! Of vul het contactformulier in om updates te ontvangen over volgende bijeenkomsten en geef aan waar behoefte aan is!
Live webinar Foetale groeirestrictie voor (O&G-) verpleegkundigen?
Bij voldoende belangstelling organiseren we graag een interactief webinar specifiek voor verpleegkundigen werkzaam in de Verloskunde. We hebben in dit webinar specifiek aandacht voor de verpleegkundige aspecten en ook weer veel ruimte voor alle vragen over FGR!
Vul het contactformulier in om je belangstelling hiervoor aan te geven!
Wat te doen bij afwijkende Dopplers?
Op dit moment zijn recent twee zorgevaluaties in Nederland afgerond die de rol onderzoeken van de parameters groei en Dopplers als indicator voor bevalling bij verdenking op FGR: de DRIGITAT-studie in de populatie SGA, de CEPRA-studie in een populatie vrouwen met verminderde kindsbewegingen bij normaal geschat kindsgewicht. De eerste resultaten en vervolganalyses zijn net gepubliceerd of volgen snel!
Hieronder vindt u divers beeld-materiaal: een presentatie over de CPR, enkele praktische instructies voor het meten van de Dopplers, en flyers voor uw patiënten. Voor verdere uitleg over al onze onderzoeken, klik hieronder.
Hoe meet je goed Dopplers?
Een aantal simpele aanwijzingen om betere dopplermetingen te verrichten in de zwangerschap.
Gynaecoloog dr. Sanne Gordijn geeft achtergrond informatie over foetale groeirestrictie en de CPR in het kader van de DRIGITAT en CEPRA.
Dit is een instructievideo voor de Dopplermeting van de arteria umbilicalis.
Dit is een animatievideo, die u aan uw patiënten kunt voorleggen, om informatie te verschaffen over deelname aan het DRIGITAT-cohort.
Dit is een instructievideo voor de Dopplermeting van de arteria cerebri media.
Dit is een animatievideo, die u aan uw patiënten kunt voorleggen, om informatie te verschaffen over deelname aan de DRIGITAT-RCT.
Dit is een instructievideo voor de Dopplermeting van de arteria uterina.
Dit is een animatievideo, die u aan uw patiënten kunt voorleggen, om informatie te verschaffen over deelname aan de CEPRA-studie.
Ook na te lezen via deze e-learning.
Ook na te lezen via deze e-learning.
Ook na te lezen via deze e-learning.
Dit is een flyer / factsheet voor uw patiënten om ze te instrueren over minder kindsbewegingen voelen. Nederlands.
Dit is een flyer / factsheet voor uw patiënten om ze te instrueren over minder kindsbewegingen voelen. Engels.
HOE KUNT U ONS STEUNEN?
Wilt u wat vragen, bijdragen?
Wij werken graag samen!


